Поражение почек при спондилоартритах: обзор литературы
- Авторы: Кочуров Е.К.1, Гайсин И.Р.1, Ведёхина А.Н.1
-
Учреждения:
- Ижевская государственная медицинская академия
- Выпуск: Том 1, № 3 (2025)
- Страницы: 269-285
- Раздел: Внутренние болезни
- Статья получена: 13.07.2025
- Статья одобрена: 12.09.2025
- Статья опубликована: 22.09.2025
- URL: https://bakhtiniada.ru/3034-6231/article/view/300978
- DOI: https://doi.org/10.15507/3034-6231.001.202503.269-285
- EDN: https://elibrary.ru/jmqtpg
- ID: 300978
Цитировать
Полный текст
Аннотация
Введение. В настоящее время выявлению и профилактике почечной дисфункции у пациентов со спондилоартритами уделяется недостаточное внимание, хотя поражение почек во многом может определить их прогноз. Цель обзора – проанализировать виды, распространенность, факторы риска развития и прогрессирования поражения почек при спондилоартритах.
Материалы и методы. Проведен поиск публикаций в базе данных PubMed по ключевым словам за 2000–2024 годы. Предпочтение отдавалось оригинальным исследованиям, систематическим обзорам и метаанализам. Особое внимание уделено исследованиям, включающим данные о биопсии почек, а также работам, посвященным длительному наблюдению за пациентами. Кроме того, для поиска актуальных публикаций были изучены списки литературы обзорных статей. В конечном итоге в обзор включены 66 исследований.
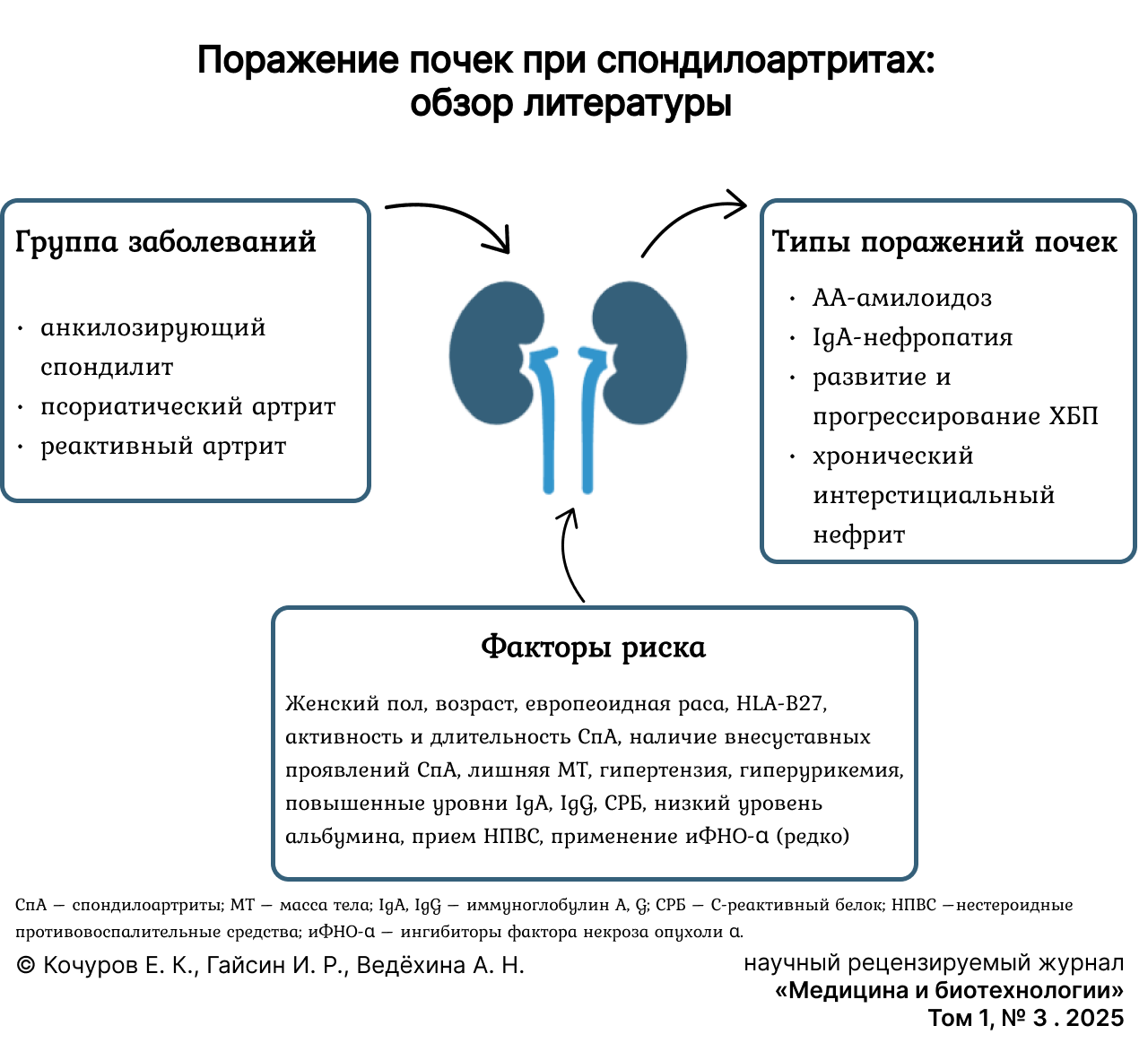
Результаты исследования. Поражение почек является частым осложнением спондилоартритов. Наиболее распространенными являются АA-амилоидоз, иммуноглобулин А-нефропатия и хронический интерстициальный нефрит. Кроме того, для больных характерна значительная распространенность и больший риск развития хронической болезни почек. Высокая активность и длительность заболевания, наличие внесуставных проявлений, пол и возраст пациентов, время постановки диагноза, наличие человеческого лейкоцитарного антигена B27, уровень С-реактивного белка, мочевой кислоты, иммуноглобулинов A и G и альбумина могут указывать на высокий риск развития поражения почек. Применение нестероидных противовоспалительных средств, некоторых синтетических и биологических болезнь-модифицирующих антиревматических препаратов может быть ассоциировано с развитием заболеваний почек, особенно при наличии факторов риска: предшествующей почечной дисфункции и гипертензии. Значительное влияние на развитие и прогрессирование почечной дисфункции оказывают метаболические нарушения. Дисфункция почек, в свою очередь, влияет на функцию жировой ткани и прогрессирование метаболических нарушений.
Обсуждение и заключение. Необходимы рутинное обследование пациентов со спондилоартритами для выявления поражения почек, а также обнаружение и коррекция факторов, способствующих развитию и прогрессированию почечной дисфункции у этой группы пациентов.
Полный текст
ВВЕДЕНИЕ
Спондилоартриты (СпА) – группа хронических воспалительных иммуноопосредованных ревматических заболеваний, характеризующихся преимущественным поражением осевого скелета с возможным вовлечением периферических суставов и энтезисов, рядом внесуставных проявлений (в числе которых острый передний увеит, псориаз (Псо), воспалительные заболевания кишечника (ВЗК)), а также тесной ассоциацией с наличием гена HLA (human leycocyte antigen)-B27. Основным представителем группы СпА является анкилозирующий спондилит (АС), распространенность которого варьирует от 0,02 % (субсахарская Африка) до 0,35 % (северная Арктика). Несколько меньше распространен псориатический артрит (ПсА) – от 0,01 % в Центральной Азии до 0,19 % в Европе. Распространенность реактивного артрита, коррелирующая с частотой возникновения инфекций мочеполового и желудочно-кишечного тракта (ЖКТ), не превышает 0,2 %; СпА, ассоциированных с ВЗК – 0,1 %; недифференцированных СпА – 0,7 % [1; 2]. Имеются сообщения о повышенном риске развития остеопороза, сердечно-сосудистых и нервно-психических заболеваний, а также поражений ЖКТ у пациентов со СпА [3]. Кроме того, появляется все больше данных о тесной ассоциации СпА и почечной дисфункции [4; 5].
Цель обзора – анализ видов поражений почек у пациентов со СпА, их распространенности, факторов риска (ФР) развития и прогрессирования.
МАТЕРИАЛЫ И МЕТОДЫ
В базе данных PubMed был проведен тщательный поиск статей, опубликованных в период с 1 января 2000 по 1 января 2025 г. в рецензируемых журналах с высоким импакт-фактором. Предпочтение отдавалось оригинальным исследованиям, систематическим обзорам и метаанализам. Особое внимание было уделено работам, включающим данные о биопсии почек и посвященным длительному наблюдению за пациентами. В поисках соответствующих теме публикаций были изучены списки литературы обзорных статей. В общей сложности в обзор были включены 66 исследований.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
Виды, распространенность и факторы риска поражения почек у пациентов со спондилоартритами
Данные о распространенности поражений почек, сопутствующих СпА, характеризуются значительной неоднородностью в связи с разными дизайнами исследований и, главное, применением различных критериев нарушения функции почек. Самое крупное на данный момент международное исследование ASAS-COMOSPA, изучавшее заболевания, сопутствующие СпА, зафиксировало нарушение функции почек (определяемое как выявление снижения скорости клубочковой фильтрации (СКФ), рассчитанной по формуле MDRD (Modification of Diet in Renal Disease Study), менее 60 мл мин/1,73 м2) у 5,2 % обследованных [4]. Atzeni F. и соавт. сообщают, что около 58 % пациентов с ПсА имеют нарушения почечной функции [6]. По данным Xiao M. и соавт., риск развития поражения почек у больных СпА по сравнению с общей популяцией увеличивается более чем в 2 раза [5]. Примерно в 10 % случаев поражение почек предшествует развитию артрита [7]. Необходимо отметить, что в большинстве исследований поражение почек определялось на основании отклонений в анализах мочи (наиболее часто фиксировалась преходящая микроскопическая гематурия, которой нередко сопутствовала протеинурия). Лишь небольшое количество исследований включало биопсию почек, причем самые крупные из них проводились в азиатской популяции, что может ограничить экстраполяцию выводов на другие этнические группы. Наиболее частой находкой при биопсии почек были амилоид А амилоидоз (АА-амилоидоз) и иммуноглобулин A (IgA)-нефропатия [7–10]. Кроме того, при СпА могут развиться нефролитиаз, НПВС-ассоциированная нефропатия, связанная с приемом нестероидных противовоспалительных средств (НПВС), интерстициальный нефрит, болезнь минимальных изменений, фокальный сегментарный гломерулосклероз, мембранозная нефропатия, мембранопролиферативный гломерулонефрит, опосредованный иммунными комплексами, и неуточненный пролиферативный гломерулонефрит [8–10]. СпА могут быть ассоциированы с развитием вторичного ренального тубулярного ацидоза [11]. Кроме того, среди больных СпА широко распространена хроническая болезнь почек (ХБП): примерно 60 % имеют ХБП 2-й и более стадии. По данным Munera-Campos M. и соавт., наличие СпА увеличивает риск развития ХБП в 2,5 раза. Высокая степень тяжести СпА, гипертензия и использование НПВС являются дополнительными предикторами развития ХБП [12; 13].
Выявлено значительное количество факторов, ассоциированных с развитием поражения почек у пациентов со СпА.
Генетические факторы. Данные о связи HLA-В27 с поражением почек неоднородны: по данным Zhang T. и соавт., отсутствие HLA-B27 ассоциировано не только с более высоким уровнем мочевой кислоты (МК), большим процентом полностью склерозированных гломерул, но и с постепенным снижением почечной функции у пациентов с АС и вторичной IgA-нефропатией [14]. Couderc M. и др., наоборот, указывают на ассоциацию позитивности по HLA-B27 и поражения почек [4]. Некоторые исследования не обнаружили влияния позитивности / негативности по HLA-B27 на частоту развития поражения почек у пациентов со СпА [15].
Демографические факторы. По данным Levy A. R. и соавт., риск поражения почек больше у молодых пациентов со СпА [16]. Исследование Wu Y. и др., напротив, не выявило связи между возрастом и почечной дисфункцией (что, вероятно, связано с участием в исследовании очень молодых пациентов со СпА). Но, учитывая накопленные данные о тесной связи между атеросклеротическим поражением почечных сосудов, возрастом и воспалением, нельзя игнорировать влияние возраста на почечную функцию. Более того, в данной работе возраст пациентов, возраст дебюта СпА и постановки диагноза были больше у пациентов с вовлечением почек по сравнению с пациентами без вовлечения почек [8]. Влияние возраста на риск развития поражения почек показал и ряд других исследований [4; 8; 12]. Кроме того, в связи с менее тяжелым и нетипичным течением СпА у женщин и, следовательно, недостаточно быстрой диагностикой, они более подвержены поражению почек [8].
Особенности течения СпА. Наличие симптома «бамбуковой палки» и внесуставных проявлений СпА, таких как Псо, ВЗК или увеит, ассоциировано с повышенным риском развития нефролитиаза [5]. Кроме того, с нарушением функции почек ассоциирована высокая активность СпА [4; 12; 13]. Как оказалось, достижение ремиссии заболевания не оказывает положительного влияния на функцию почек [6].
Гиперурикемия тесно ассоциирована со СпА. Повышенные уровни МК способны привести к поражению почек посредством ряда механизмов. Умеренные концентрации МК ингибируют пролиферацию эндотелия и высвобождение оксида азота, стимулируют рост гладкомышечных клеток, почечный сосудистый склероз, хемотаксис моноцитов, а также способствуют высвобождению провоспалительных факторов, в том числе моноцитарного хемотаксического протеина-1 (MCP-1) и С-реактивного белка (СРБ) [17]. Гиперурикемия активирует ренин-ангиотензин-альдостероновую систему, способствуя вазоконстрикции, гипертензии в клубочках и увеличению риска тромбоза. Более того, высокий уровень МК – независимый ФР поражения почек в здоровой популяции, а также у пациентов с гипертензией, сахарным диабетом 2 типа (СД2) и хроническими заболеваниями почек. Гиперурикемия и почечная дисфункция способствуют взаимному прогрессированию: почечный артериосклероз и гломерулонефрит могут привести к снижению клубочковой фильтрации МК и снижению ее секреции в почечных канальцах, таким образом способствуя увеличению концентрации МК в сыворотке крови [8].
Другие факторы риска. C риском развития поражения почек при СпА ассоциировано повышение уровней IgA > 3,45 г/л, IgG > 9,06 г/л и СРБ, а также снижение концентрации альбумина в крови [4; 7; 8].
Характеристика наиболее распространенных поражений почек при спондилоартритах
АА-амилоидоз. Примерно у 6 % пациентов со СпА в течение 20 лет развивается АА-амилоидоз, предикторами развития которого являются высокая активность и длительность СпА, а также увеличение скорости оседания эритроцитов (СОЭ) [18]. По данным финского исследования, общая смертность пациентов с АС была в 1,5 раза выше ожидаемой, в основном из-за развития АА-амилоидоза [19]. Имеются сообщения об уменьшении распространенности амилоидоза при СпА, что может быть связано с использованием новых и более действенных терапевтических подходов к лечению СпА и, следовательно, более эффективным снижением активности воспаления [10]. Ряд исследований сообщает об эффективности ингибиторов фактора некроза опухоли (ФНО)-α в лечении АА-амилоидоза у пациентов со СпА [4; 20]. Применение биологических болезнь-модифицирующих антиревматических препаратов (БМАРПов), в том числе ингибиторов ФНО-α, при лечении АА-амилоидоза у пациентов со СпА было результативно почти в половине случаев [20; 21].
IgA-нефропатия. Долгое время СпА, в частности АС, описывали как возможную причину вторичной IgA-нефропатии, более того, аномалии уровней сывороточного IgA у пациентов со СпА были описаны еще в 70-е годы прошлого века [7]. Действительно, на IgA-нефропатию приходится примерно 76 % всех заболеваний почек у пациентов с АС. К полученным ранее данным необходимо относиться с осторожностью, так как IgA-нефропатия является самым распространенным видом гломерулонефрита. Кроме того, самые крупные исследования поражений почек у пациентов со СпА с использованием биопсии проводились в азиатской популяции, для которой характерна широкая распространенность IgA-нефропатии [10]. Ее развитие на фоне АС у пациентов европейской популяции ассоциировано с более неблагоприятным прогнозом по сравнению с первичной IgA-нефропатией: наблюдалось более быстрое снижение функции почек и большее количество полулуний [22]. В азиатской же популяции почечный прогноз у пациентов с АС и IgA-нефропатией благоприятен: по данным He D. и соавт., примерно две трети таких пациентов достигли частичной / полной ремиссии, и лишь у 1 больного произошло снижение расчетной СКФ > 30 % [7]. Возможным механизмом тесной связи СпА и IgA-нефропатии может быть снижение синтеза рецепторов к Fc-фрагментам IgA (CD89) на фагоцитах пациентов со СпА, приводящее к нарушению клиренса иммунных комплексов IgA и повышению концентрации IgA в сыворотке крови [7; 10]. Кроме того, примерно у половины пациентов со СпА наблюдается субклиническое воспаление слизистой кишечника разной степени выраженности, выявляемое при илеоколоноскопии [7]. Бактериальные антигены могут атаковать кишечную слизистую в связи с ее повышенной проницаемостью и индуцировать иммунный ответ, сопровождающийся гиперпродукцией IgA. Недавно был выявлен ключевой фактор патогенеза первичной IgA-нефропатии – отложение галактоза-дефицитного IgA1 (Gd-IgA1) и его иммунных комплексов в мезангии клубочков. Более того, были выявлены антитела против Gd-IgA1 (в основном IgG-подтипа). Иммунные комплексы, содержащие Gd-IgA1 и антитела к нему, возможно, присутствуют в сыворотке крови и откладываются в мезангии клубочков пациентов со СпА и IgA-нефропатией, однако необходимы дальнейшие исследования для подтверждения этой гипотезы [7].
Хронический интерстициальный нефрит (ХИН). Rodrigues A. C. и соавт. выявили большую распространенность ХИН у пациентов со CпА, что может быть объяснено широким использованием НПВС. Нельзя исключать возможность того, что ХИН является редкой почечной манифестацией СпА. Имеется сообщение о развитии острого интерстициального нефрита у пациента с АС на фоне лечения адалимумабом [10].
Влияние лекарственных препаратов на функцию почек
НПВС могут оказать неблагоприятное воздействие на функцию почек при СпА у пациентов с предсуществующими ФР почечной дисфункции: пожилой возраст, сниженная почечная функция, а также некоторые сопутствующие заболевания (например, гипертензия) [23]. Селективный ЦОГ (циклооксигеназа)-2 ингибитор целекоксиб в исследовании PRECISION по сравнению с ибупрофеном и напроксеном оказывал меньшее влияние на функцию почек и имел более благоприятные показатели кардиоренальной безопасности [24]. Сообщалось о развитии ренального тубулярного ацидоза (РТА) на фоне приема НПВС, таких как ибупрофен, а также синтетического БМАРПа лефлуномида. Кроме того, ибупрофен при использовании в очень высоких дозах ингибирует фермент карбоангидразу II и таким образом способствует развитию РТА, который является полностью обратимым после прекращения приема этих препаратов [11].
Применение ингибиторов ФНО-α у пациентов со СпА было связано с индукцией ряда аутоиммунных поражений почек, как изолированных, так и ассоциированных с системными васкулитами, волчаночноподобным синдромом и саркоидозоподобными болезнями. Применение инфликсимаба может быть связано с развитием IgA-нефропатии, полулунного гломерулонефрита, острой окклюзии почечной артерии, острого тубулоинтерстициального нефрита (ТИН), фокального сегментарного гломерулосклероза и мембранозной гломерулопатии [25; 26]. Corredor D. C. и соавт. сообщают о случае острого негранулематозного ТИН у HLA-B27-позитивного пациента с аксиальным СпА и болезнью Крона на фоне лечения адалимумабом [26]. Ammar A. и соавт. описывают случай развития быстро прогрессирующего гломерулонефрита при лечении этанерцептом [27]. Прекращение лечения приводит к частичному или полному разрешению развившихся заболеваний почек [25]. Исследования Coşkun B. N. и др., Swart I. A .P. и др., напротив, продемонстрировали отсутствие эффекта антагонистов ФНО-α на функцию почек у пациентов со СпА и их безопасность даже при наличии ХБП и ФР почечной дисфункции [28; 29].
Zhou Y. и Hu Z. сообщают о случае развития мембранозного волчаночного нефрита на фоне лечения секукинумабом, ингибитором IL-17 [30]. Ряд исследователей заявляет об успешном использовании секукинумаба при лечении вторичной IgA-нефропатии (один из описываемых случаев IgA-нефропатии был ассоциирован с использованием инфликсимаба) и фокально-сегментарного гломерулосклероза [31–33].
Роль жировой ткани в прогрессировании почечной дисфункции у пациентов сo спондилоартритами
Избыточная масса тела (МТ) и ожирение являются частыми спутниками СпА [34]. Кроме того, существует тесная ассоциация между ожирением и почечной дисфункцией: ожирение вносит вклад в развитие 20–25 % случаев ХБП [35], почти половина пациентов с ХБП страдает ожирением [36]. Лишняя МТ выступает ФР инвалидности и смертности, связанных с ХБП, даже после поправки на диабет и гипертензию, являющимися основными причинами ее развития [37]. Дополнительным доказательством влияния жировой ткани на почечную функцию является ренопротективный эффект бариатрических операций, а именно уменьшение системного воспаления, протеинурии и гиперфильтрации [38]. Ожирение нарушает адипогенез – дифференцировку предшественников адипоцитов в функционирующие инсулинчувствительные клетки. Жировая ткань не может полноценно захватить циркулирующие липиды, которые затем откладываются в печени, скелетных мышцах и почках, способствуя развитию липотоксичности. Последняя нарушает сигналинг инсулина в почках, печени и скелетных мышцах [39; 40]. Нарушение адипогенеза ведет к гипертрофии адипоцитов, развитию воспаления в жировой ткани вследствие усиления продукции ФНО-α, интерлейкина 6 (IL-6) и MCP-1 [41; 42]. Повышение уровней ФНО-α и IL-6 ассоциировано с большей частотой возникновения и тяжестью ХБП независимо от наличия СД2 [43].
IL-1β – провоспалительный цитокин, концентрация которого также повышается при ожирении. Важно отметить, что персистирующее повышение его концентрации у пациентов ассоциировано с клубочковой гиперфильтрацией даже после бариатрического вмешательства [44]. Макрофаги жировой ткани секретируют матриксные металлопротеиназы (ММП-14), индуцирующие ремоделирование внеклеточного матрикса путем активации ММП-2 и ММП-9. Более того, некоторые ММП нарушают адипогенез при ожирении. Niu H. и соавт. показали, что ММП-12 может играть роль в развитии гломерулярного воспаления и почечного фиброза [45]. Гипертрофия адипоцитов при ожирении способствует нарушению кровоснабжения ткани, ведущему к гипоксии, некрозу адипоцитов, инфильтрации макрофагами и воспалению [46; 47]. Гипоксия активирует индуцируемый гипоксией фактор 1-α (HIF-1α), обладающий профиброгенным и провоспалительным эффектами [48]. Фармакологическое или генетическое ингибирование HIF-1α предотвращает эти эффекты: Sun K. и др. сообщали о снижении концентрации коллагена I, III типов и лизилоксидаз. Кроме того, HIF-1α может играть значительную роль в регуляции синтеза и высвобождения лептина [47]. Гипоксия, связанная с ожирением, опосредованно через микрорибонуклеиновую кислоту 128 (микроРНК-128, miR-128) снижает экспрессию рецепторов инсулина в жировой ткани, способствуя инсулинорезистентности (ИР) [49].
Влияние жировой ткани на функцию почек не является односторонним. Почки участвуют в нормальном распределении жира и поддержании липидного гомеостаза. ХБП способствует развитию дислипидемии и увеличению эктопических жировых отложений не только в почках, но и надпочечниках, печени и поджелудочной железе. ХБП содействует инфильтрации жировой ткани макрофагами и дальнейшему прогрессированию воспаления. Кроме того, уремия активирует формирование провоспалительного М1-фенотипа макрофагов [50]. Сообщается также о том, что подкожная и висцеральная жировая ткань при терминальной почечной недостаточности экспрессирует большее количество провоспалительных цитокинов [51]. Уремия способствует увеличению секреции адипоцитами лептина, а также снижает количество матричной РНК, кодирующей перилипин, – соединение, активирующее хранение жиров в жировой ткани в виде триглицеридов [52; 53]. Также уремия усиливает оксидативный стресс в жировой ткани, продукцию резистина и ретинолсвязывающего протеина 4, которые способствуют прогрессированию ИР [54]. Кроме того, ИР содействуют часто сопутствующие ХБП метаболический ацидоз и дефицит витамина D [55; 56].
В этой связи пациентам должны быть рекомендованы агонисты рецепторов глюкагоно-подобного пептида-1 (арГПП1), одиночные или двойные (арГПП1 и глюкозозависимого инсулинотропного полипептида – ГИП), по их соответственным показаниям – СД2 и ожирению; ингибиторы натрий-глюкозного ко-транспортера 2 типа при СД2, ХБП и хронической сердечной недостаточности и метформин при предиабете и СД2.
Роль адипокинов в развитии почечной дисфункции
Лептин. Ожирение тесно связано с гиперлептинемией и лептинорезистентностью. Повышение уровня лептина ассоциировано с увеличением риска развития ХБП [57]. Лептин стимулирует высвобождение трансформирующего фактора роста 1 (ТФР-1) и синтез коллагена IV типа и фибронектина в клубочках, что приводит к протеинурии и гломерулосклерозу. Лептин также индуцирует эндотелиальную дисфункцию путем активации молекул сосудистой адгезии, таких как молекулы межклеточной адгезии 1 (ICAM-1) и молекулы адгезии сосудистых клеток 1 (VCAM-1), способствуя почечному воспалению и ремоделированию сосудов. Наконец, лептин способствует персистированию воспаления, индуцируя оксидативный стресс в эпителиальных клетках почечных канальцев и стимулируя моноциты высвобождать IL-6 и ФНО-α [34; 56]. Кроме того, лептин считается уремическим токсином, участвующим в развитии ряда осложнений ХБП: кахексии, белково-энергетической недостаточности, ИР, гипертензии, сердечно-сосудистой и костной патологии [58].
Адипонектин. При ожирении секреция этого адипокина и его рецепторов снижается, что способствует развитию ассоциированных с ожирением осложнений [56]. Дефицит адипонектина способствует развитию ИР, липотоксичности, метаболического синдрома и стеатоза печени [59]. Кроме того, адипонектин обладает ренопротективными свойствами. Две изоформы рецепторов адипонектина ADIPOR1 и ADIPOR2 экспрессируются в почках. Стимуляция этих рецепторов опосредованно через активацию аденозинмонофосфат (АМФ)-активируемой протеинкиназы (AMPK) и активируемого пролифератором пероксисом рецептора-α (PPAR-α) приводит к уменьшению почечного воспаления, фиброза, гломерулосклероза, повреждения подоцитов и альбуминурии [60]. Было показано, что адипонектин стимулирует синтез макрофагами IL-10 и уменьшает синтез IL-6 и ФНО-α, что может быть следствием приобретения макрофагами противовоспалительного фенотипа М2 [56]. Еще одним важным следствием снижения концентрации адипонектина является уменьшение церамидазной активности рецепторов адипонектина ADIPOR1 и ADIPOR2 [61]. Церамиды – группа сфинголипидов, играющих роль в развитии поражения почек. Повышение концентрации некоторых церамидов является независимым ФР развития и прогрессирования ХБП, а также ИР и липотоксичности [62; 63]. Кроме того, продукты метаболизма церамидов обладают антиапоптотическим действием [56].
Адипонектин может также обладать провоспалительными и профибротическими свойствами. Yang J. и др. идентифицировали адипонектин как основной регулятор превращения моноцитов в фибробласты, активации фибробластов, гиперпродукции экстрацеллюлярного матрикса и, следовательно, почечного фиброза [64]. По данным Perri A. и соавт., адипонектин ухудшает воспалительное повреждение почечных канальцев, индуцированное липополисахаридом [65].
ОБСУЖДЕНИЕ И ЗАКЛЮЧЕНИЕ
Поражение почек является частым осложнением СпА. Наиболее распространенными являются АА-амилоидоз, IgA-нефропатия и ХИН. Более половины пациентов со СпА имеет ХБП 2-й и более стадии, а наличие СпА увеличивает риск развития ХБП более чем в 2 раза. Высокая активность и большая продолжительность заболевания, наличие внесуставных проявлений (Псо, ВЗК и увеит), пол и возраст пациентов, время дебюта заболевания и постановки диагноза, высокий уровень СРБ, МК, IgA, IgG и низкий уровень альбумина в крови могут указывать на повышенный риск развития поражения почек при СпА.
Применение ингибиторов ФНО-α и НПВС у пациентов со СпА может быть ассоциировано с развитием целого ряда поражений почек. Но необходимо принять во внимание, что данные о неблагоприятном влиянии ингибиторов ФНО-α на почки ограничиваются описаниями единичных клинических случаев, в то время как информация об их безопасности в отношении почечной функции основана на более крупных исследованиях, в частности когортных проспективных. Кроме того, биологические БМАРПы эффективны почти в половине случаев АА-амилоидоза. При определении тактики ведения больных СпА должны учитываться: предсуществующее поражение почек, сопутствующие заболевания (гипертензия) и потенциальная нефротоксичность антиревматических препаратов. При выборе НПВС предпочтение следует отдавать селективному ингибитору ЦОГ-2 целекоксибу, характеризующемуся лучшими показателями кардиоренальной безопасности.
Значительное влияние на развитие и прогрессирование почечной дисфункции оказывают метаболические нарушения, в частности, ожирение, часто сопутствующее СпА. Адипоциты обладают рядом эндокринных функций, секретируют значительное количество цитокинов и адипокинов, которые способствуют ИР, эндотелиальной дисфункции, оксидативному стрессу, поддержанию хронического низкоинтенсивного воспаления, и, в конечном итоге, развитию и прогрессированию почечной дисфункции. ХБП, в свою очередь, тесно ассоциирована с различными метаболическими изменениями, усугубляющими дисфункцию жировой ткани. В настоящее время рекомендации по профилактике и коррекции метаболических нарушений, в том числе и ожирения, у пациентов со СпА не отличаются от таковых для здоровой популяции [66].
Необходимы тщательное выявление и коррекция ФР, предикторов развития заболеваний почек у пациентов со СпА, а также дальнейшие исследования, направленные на идентификацию механизмов вовлечения почек при СпА, изучение почечного прогноза в этой популяции и лечебных возможностей по его улучшению.
Об авторах
Евгений Константинович Кочуров
Ижевская государственная медицинская академия
Email: evg.konst@yahoo.com
ORCID iD: 0009-0007-4051-665X
аспирант кафедры госпитальной терапии с курсами кардиологии и функциональной диагностики факультета повышения квалификации и профессиональной переподготовки
Россия, 426034, г. Ижевск, ул. Коммунаров, д. 281Ильшат Равилевич Гайсин
Ижевская государственная медицинская академия
Email: igaisin@mail.ru
ORCID iD: 0000-0002-3920-8234
Доктор медицинских наук, доцент, профессор кафедры госпитальной терапии с курсами кардиологии и функциональной диагностики факультета повышения квалификации и профессиональной переподготовки
Россия, 426034, г. Ижевск, ул. Коммунаров, д. 281Анастасия Николаевна Ведёхина
Ижевская государственная медицинская академия
Автор, ответственный за переписку.
Email: anvedekhina@gmail.com
ORCID iD: 0009-0004-0514-3040
и. о. ассистента кафедры госпитальной терапии с курсами кардиологии и функциональной диагностики факультета повышения квалификации и профессиональной переподготовки
Россия, 426034, г. Ижевск, ул. Коммунаров, д. 281Список литературы
- Zochling J., Smith E.U. Seronegative Spondyloarthritis. Best Practice and Research. Clinical Rheumatology. 2010;24(6):747–756. https://doi.org/10.1016/j.berh.2011.02.002
- Stolwijk C., van Onna M., Boonen A., van Tubergen A. Global Prevalence of Spondyloarthritis: A Systematic Review and Meta-Regression Analysis. Arthritis Care and Research (Hoboken). 2016;68(9):1320–1331. https://doi.org/10.1002/acr.22831
- Molto A., Etcheto A., van der Heijde D., Landewe R., van den Bosch F., Bautista Molano W. et al. Prevalence of Comorbidities and Evaluation of Their Screening in Spondyloarthritis: Results of the International Cross-Sectional ASAS-COMOSPA Study. Annals of the Rheumatic Diseases. 2016;75(6):1016–1023. https://doi.org/10.1136/annrheumdis-2015-208174
- Couderc M., Pereira B., Molto A., Tiple A., Soubrier M., Dougados M. The Prevalence of Renal Impairment in Patients with Spondyloarthritis: Results from the International ASAS-COMOSPA Study. The Journal of Rheumatology. 2018;45(6):795–801. https://doi.org/10.3899/jrheum.170133
- Xiao M., Lv Q., Zhang Y., Tu L., Yang M., Lin Z. et al. Spondyloarthritis Patients Suffer Increased Risk of Renal Complications Compared with General Population: A Retrospective Observational Study. Frontiers in Pharmacology. 2019;10:1073. https://doi.org/10.3389/fphar.2019.01073
- Atzeni F., Muto P., Rodriguez-Carrio J., Masala I.F. Frequency of Renal Function Parameter Abnormalities in Patients with Psoriatic Arthritis and Rheumatoid Arthritis: Real-World Evidence from Clinical Practice. Journal of Clinical Medicine. 2022;11(4):1029. https://doi.org/10.3390/jcm11041029
- He D., Wang R., Liang S., Liang D., Xu F., Zeng C. et al. Spectrums and Prognosis of Kidney Disease in Patients with Ankylosing Spondylitis. Kidney Diseases (Basel, Switzerland). 2020;6(6):444–452. https://doi.org/10.1159/000509248
- Wu Y., Zhang G., Wang N., Xue Q. Risk Factors of Renal Involvement Based on Different Manifestations in Patients with Ankylosing Spondylitis. Kidney and Blood Pressure Research. 2018;43(2):367–377. https://doi.org/10.1159/000488071
- Azevedo D.C., Ferreira G.A., Carvalho M.A. IgA Nephropathy in Patients with Spondyloarthritis Followed-up at the Rheumatology Service of Hospital das Clinicas/UFMG. Revista Brasileira de Reumatologia. 2011;51(5):417–422. (In Eng., in Portug.). URL: https://pubmed.ncbi.nlm.nih.gov/21952994/
- Rodrigues A.C., Marques J.C., Reis M., Gois M., Sousa H., Nolasco F. Kidney Disease in Ankylosing Spondylitis: A Case Series and Review of the Literature. Jornal Brasileiro de Nefrologia. 2023;45(1):36–44. (In Eng., in Portug.). https://doi.org/10.1590/2175-8239-JBN-2022-0008
- Agrawal N., Mahata R., Chakraborty P.P., Basu K. Secondary Distal Renal Tubular Acidosis and Sclerotic Metabolic Bone Disease in Seronegative Spondyloarthropathy. BMJ Case Reports. 2022;15(3):e248712. https://doi.org/10.1136/bcr-2021-248712
- Munera-Campos M., Ferrandiz C., Mateo L., Prior-Español A., Carrascosa J.M. Prevalence and Stages of Chronic Kidney Disease in Psoriasis and Psoriatic Arthritis: A Cross-Sectional Study. Indian Journal of Dermatology, Venereology and Leprology. 2021;87(2):321. https://doi.org/10.25259/IJDVL_372_19
- Chiu H.Y., Huang H.L., Li C.H., Yin Y.J., Chen H.A., Hsu S.T. et al. Increased Risk of Glomerulonephritis and Chronic Kidney Disease in Relation to the Severity of Psoriasis, Concomitant Medication, and Comorbidity: A Nationwide Population-Based Cohort Study. The British Journal of Dermatology. 2015;173(1):146–154. https://doi.org/10.1111/bjd.13599
- Zhang T., Yang F., Zuo K., Wang J., Cheng Z., Zhang J. HLA-B27 Negativity Is Associated with Renal Function Decline in Patients with Ankylosing Spondylitis and Secondary IgA Nephropathy. Frontiers in Medicine (Lausanne). 2020;7:89. https://doi.org/10.3389/fmed.2020.00089
- Lee S.H., Lee E.J., Chung S.W., Song R., Moon J.Y., Lee S.H. et al. Renal Involvement in Ankylosing Spondylitis: Prevalence, Pathology, Response to TNF-α Blocker. Rheumatology International. 2013;33(7):1689–1692. https://doi.org/10.1007/s00296-012-2624-9
- Levy A.R., Szabo S.M., Rao S.R., Cifaldi M., Maksymowych W.P. Estimating the Occurrence of Renal Complications among Persons with Ankylosing Spondylitis. Arthritis Care and Research (Hoboken). 2014;66(3):440–445. https://doi.org/10.1002/acr.22176
- Roncal C.A., Mu W., Croker B., Reungjui S., Ouyang X., Tabah-Fisch I. et al. Effect of Elevated Serum Uric Acid on Cisplatin-Induced Acute Renal Failure. American Journal of Physiology. Renal Physiology. 2007;292(1):F116–122. https://doi.org/10.1152/ajprenal.00160.2006
- Barbouch S., Hajji M., Jaziri F., Aoudia R., Fellah E., Hedri H. et al. Renal Amyloidosis in Ankylosing Spondylitis: A Monocentric Study and Review of Literature. Saudi Journal of Kidney Diseases and Transplantation. 2018;29(2):386–391. URL: https://pubmed.ncbi.nlm.nih.gov/29657208/ (дата обращения: 03.08.2025)
- Lehtinen K. Mortality and Causes of Death in 398 Patients Admitted to Hospital with Ankylosing Spondylitis. Annals of Rheumatic Diseases. 1993;52(3):174–176. https://doi.org/10.1136/ard.52.3.174
- Гайсин И.Р. Международная классификация антиревматических препаратов. Вестник терапевта. 2023;56(1):14–19. URL: https://journaltherapy.ru/statyi/mezhdunarodnaja-klassifikacija-antirevmaticheskih-preparatov/ (дата обращения: 12.06.2025).
- Pamuk Ö.N., Kalyoncu U., Aksu K., Omma A., Pehlivan Y., Çağatay Y. et al. A Multicenter Report of Biologic Agents for the Treatment of Secondary Amyloidosis in Turkish Rheumatoid Arthritis and Ankylosing Spondylitis Patients. Rheumatology International. 2016;36(7):945–953. https://doi.org/10.1007/s00296-016-3500-9
- Champtiaux N., Liote F., El Karoui K., Vigneau C., Miceli C., Cornec-Le Gall E. et al. Spondyloarthritis-Associated IgA Nephropathy. Kidney International Reports. 2020;5(6):813–820. https://doi.org/10.1016/j.ekir.2020.03.012
- Kim J.W. Are Nonsteroidal Anti-Inflammatory Drugs Safe for the Kidney in Ankylosing Spondylitis? Journal of Rheumatic Diseases. 2023;30(3):139–145. https://doi.org/10.4078/jrd.2023.0033
- Obeid S., Libby P., Husni E., Wang Q., Wisniewski L.M., Davey D.A. et al. Cardiorenal Risk of Celecoxib Compared with Naproxen or Ibuprofen in Arthritis Patients: Insights from the PRECISION Trial. European Heart Journal. Cardiovascular Pharmacotherapy. 2022;8(6):611–621. https://doi.org/10.1093/ehjcvp/pvac015
- Tuğsal H.Y., Zengin B., Kenar G., Can G., Ünlü M., Önen F. et al. Infliximab-Associated Focal Segmental Glomerulosclerosis in a Patient with Ankylosing Spondylitis. Rheumatology International. 2019;39(3):561–567. https://doi.org/10.1007/s00296-019-04241-8
- Corredor D.C., Sanchez de la Nieta M.D., de Lara Simon I.M. Acute Tubulointerstitial Nephritis in an HLA-B27-Positive Patient with Axial Spondyloarthritis Being Treated with Adalimumab. Rheumatologia Clinica. 2019;15(3):179–181. (In Eng., in Span.). https://doi.org/10.1016/j.reuma.2017.03.012
- Ammar A., Mahmood H.Z.A., Shahid Z., Jain R., Chen G. Etanercept-Associated Nephropathy. Cureus. 2019;11(8):e5419. https://doi.org/10.7759/cureus.5419
- Coşkun B.N., Yağız B., Çorabay S.G., Pehlivan Y., Dalkılıç E. Anti-TNF Treatment in Ankylosing Spondylitis Patients With Chronic Kidney Disease: Is It Effective and Safe? European Journal of Rheumatology. 2022;9(2):68–74. https://doi.org/10.5152/eurjrheum.2022.21099
- Swart I.A.P., Visman I.M., Heslinga M., van der Horst-Bruinsma I.E., van Denderen J.C., Nurmohamed M.T. The Effect of Anti-TNF on Renal Function in Patients with Ankylosing Spondylitis: A Prospective Cohort Study. Clinical Rheumatology. 2022;41(12):3747–3752. https://doi.org/10.1007/s10067-022-06330-9
- Zhou Y., Hu Z. Membranous Lupus Nephritis Secondary to Secukinumab Therapy: A Case Report and Literature Review. Lupus. 2024;33(6):644–649. https://doi.org/10.1177/09612033241242698
- Ochi M., Toyama T., Ando M., Sato K., Kamikawa Y., Sagara A. et al. A Case of Secondary IgA Nephropathy Accompanied by Psoriasis Treated with Secukinumab. CEN Case Reports. 2019;8(3):200–204. https://doi.org/10.1007/s13730-019-00393-5
- Segawa Y., Ishida R., Kanehisa F., Nakai K., Morimoto M., Seno M. et al. IgA Nephropathy in a Patient Receiving Infliximab for Generalized Pustular Psoriasis. BMC Nephrology. 2020;21(1):366. https://doi.org/10.1186/s12882-020-02015-0
- Cao Z., Liu Z., Zhu X., Yang Q., Xu Q., Zhang C. Successful Secukinumab Treatment in Focal Segmental Glomerulosclerosis Associated with Plaque Psoriasis. Renal Failure. 2022;44(1):826–830. https://doi.org/10.1080/0886022X.2022.2073893
- Гайсин И.Р., Кочуров Е.К., Герцен К.А., Максимов Н.И., Бендерская Е.Ю. Поражение сердечно-сосудистой системы при псориатическом артрите: обзор литературы. Здоровье, демография, экология финно-угорских народов. 2024;2:59–64. URL: https://health18.ru/arkhiv?task=download.send&id=46:nomer-2-2024-god&catid=3 (дата обращения: 12.06.2025).
- Flegal K.M., Kruszon-Moran D., Carroll M.D., Fryar C.D., Ogden C.L. Trends in Obesity Among Adults in the United States, 2005 to 2014. Journal of the American Medical Association. 2016;315(21):2284–2291. https://doi.org/10.1001/jama.2016.6458
- Friedman A.N., Kaplan L.M., le Roux C.W., Schauer P.R. Management of Obesity in Adults With CKD. Journal of the American Society of Nephrology. 2021;32(4):777–790. https://doi.org/10.1681/ASN.2020101472
- GBD 2015 Obesity Collaborators; Afshin A., Forouzanfar M.H., Reitsma M.B., Sur P., Estep K., Lee A. et al. Health Effects of Overweight and Obesity in 195 Countries over 25 Years. The New England Journal of Medicine. 2017;377(1):13–27. https://doi.org/10.1056/NEJMoa1614362
- Morales E., Porrini E., Martin-Taboada M., Luis-Lima S., Vila-Bedmar R., Gonzalez de Pablos I. et al. Renoprotective Role of Bariatric Surgery in Patients with Established Chronic Kidney Disease. Clinical Kidney Journal. 2020;14(9):2037–2046. https://doi.org/10.1093/ckj/sfaa266
- Robbins P.D., Jurk D., Khosla S., Kirkland J.L., LeBrasseur N.K., Miller J.D. et al. Senolytic Drugs: Reducing Senescent Cell Viability to Extend Health Span. Annual Review of Pharmacology and Toxicology. 2021;61:779–803. https://doi.org/10.1146/annurev-pharmtox-050120-105018
- Lair B., Laurens C., Van Den Bosch B., Moro C. Novel Insights and Mechanisms of Lipotoxicity-Driven Insulin Resistance. International Journal of Molecular Sciences. 2020;21(17):6358. https://doi.org/10.3390/ijms21176358
- Tzanavari T., Giannogonas P., Karalis K.P. TNF-alpha and Obesity. Current Directions in Autoimmunity. 2010;11:145–156. https://doi.org/10.1159/000289203
- Weisberg S.P., McCann D., Desai M., Rosenbaum M., Leibel R.L., Ferrante A.W.Jr. Obesity Is Associated With Macrophage Accumulation in Adipose Tissue. The Journal of Clinical Investigation. 2003;112(12):1796–1808. https://doi.org/10.1172/JCI19246
- Lee B.T., Ahmed F.A., Hamm L.L., Teran F.J., Chen C.S., Liu Y. et al. Association of C-Reactive Protein, Tumor Necrosis Factor-Alpha, and Interleukin-6 with Chronic Kidney Disease. BMC Nephrology. 2015;16:77. https://doi.org/10.1186/s12882-015-0068-7
- Moriconi D., Antonioli L., Masi S., Bellini R., Pellegrini C., Rebelos E. et al. Glomerular Hyperfiltration in Morbid Obesity: Role of the Inflammasome Signalling. Nephrology (Carlton). 2022;27(8):673–680. https://doi.org/10.1111/nep.14077
- Niu H., Li Y., Li H., Chi Y., Zhuang M., Zhang T. et al. Matrix Metalloproteinase 12 Modulates High-Fat-Diet Induced Glomerular Fibrogenesis and Inflammation in a Mouse Model of Obesity. Scientific Reports. 2016;6:20171. https://doi.org/10.1038/srep20171
- Halberg N., Khan T., Trujillo M.E., Wernstedt-Asterholm I., Attie A.D., Sherwani S. et al. Hypoxia-Inducible Factor 1Alpha Induces Fibrosis and Insulin Resistance in White Adipose Tissue. Molecular and Cellular Biology. 2009;29(16):4467–4483. https://doi.org/10.1128/MCB.00192-09
- Sun K., Halberg N., Khan M., Magalang U.J., Scherer P.E. Selective Inhibition of Hypoxia-Inducible Factor 1α Ameliorates Adipose Tissue Dysfunction. Molecular and Cellular Biology. 2013;33(5):904–917. https://doi.org/10.1128/MCB.00951-12
- Kane H., Lynch L. Innate Immune Control of Adipose Tissue Homeostasis. Trends in Immunology. 2019;40(9):857–872. https://doi.org/10.1016/j.it.2019.07.006
- Arcidiacono B., Chiefari E., Foryst-Ludwig A., Curro G., Navarra G., Brunetti F.S. et al. Obesity-Related Hypoxia via MiR-128 Decreases Insulin-Receptor Expression in Human and Mouse Adipose Tissue Promoting Systemic Insulin Resistance. EBioMedicine. 2020;59:102912. https://doi.org/10.1016/j.ebiom.2020.102912
- Zhao H.L., Sui Y., Guan J., He L., Zhu X., Fan R.R. et al. Fat Redistribution and Adipocyte Transformation in Uninephrectomized Rats. Kidney International. 2008;74(4):467–477. https://doi.org/10.1038/ki.2008.195
- Roubicek T., Bartlova M., Krajickova J., Haluzikova D., Mraz M., Lacinova Z. et al. Increased Production of Proinflammatory Cytokines in Adipose Tissue of Patients with End-Stage Renal Disease. Nutrition. 2009;25(7–8):762–768. https://doi.org/10.1016/j.nut.2008.12.012
- Kalbacher E., Koppe L., Zarrouki B., Pillon N.J., Fouque D., Soulage C.O. Human Uremic Plasma and Not Urea Induces Exuberant Secretion of Leptin in 3T3-L1 Adipocytes. Journal of Renal Nutrition. 2011;21(1):72–75. https://doi.org/10.1053/j.jrn.2010.11.009
- Axelsson J., Aström G., Sjölin E., Qureshi A.R., Lorente-Cebrian S., Stenvinkel P. et al. Uraemic Sera Stimulate Lipolysis in Human Adipocytes: Role of Perilipin. Nephrology, Dialysis, Transplantation. 2011;26(8):2485–2491. https://doi.org/10.1093/ndt/gfq755
- D’Apolito M., Du X., Zong H., Catucci A., Maiuri L., Trivisano T. et al. Urea-Induced ROS Generation Causes Insulin Resistance in Mice with Chronic Renal Failure. The Journal of Clinical Investigation. 2010;120(1):203–213. https://doi.org/10.1172/JCI37672
- Bellasi A., Di Micco L., Santoro D., Marzocco S., De Simone E., Cozzolino M. et al. Correction of Metabolic Acidosis Improves Insulin Resistance in Chronic Kidney Disease. BMC Nephrology. 2016;17(1):158. https://doi.org/10.1186/s12882-016-0372-x
- Arabi T., Shafqat A., Sabbah B.N., Ashraf N., Shah H., Abdulkader H. et al. Obesity-Related Kidney Disease: Beyond Hypertension and Insulin-Resistance. Frontiers in Endocrinology (Lausanne). 2023;13:1095211. https://doi.org/10.3389/fendo.2022.1095211
- Cumin F., Baum H.P., Levens N. Leptin Is Cleared from the Circulation Primarily by the Kidney. International Journal of Obesity and Related Metabolic Disorders. 1996;20(12):1120–1126. URL: https://pubmed.ncbi.nlm.nih.gov/8968858/
- Alix P.M., Guebre-Egziabher F., Soulage C.O. Leptin as an Uremic Toxin: Deleterious Role of Leptin in Chronic Kidney Disease. Biochimie. 2014;105:12–21. https://doi.org/10.1016/j.biochi.2014.06.024
- Yanai H., Yoshida H. Beneficial Effects of Adiponectin on Glucose and Lipid Metabolism and Atherosclerotic Progression: Mechanisms and Perspectives. International Journal of Molecular Sciences. 2019;20(5):1190. https://doi.org/10.3390/ijms20051190
- Zhu Q., Scherer P.E. Immunologic and Endocrine Functions of Adipose Tissue: Implications for Kidney Disease. Nature Reviews. Nephrology. 2018;14(2):105–120. https://doi.org/10.1038/nrneph.2017.157
- Holland W.L., Xia J.Y., Johnson J.A., Sun K., Pearson M.J., Sharma A.X. et al. Inducible Overexpression of Adiponectin Receptors Highlight the Roles of Adiponectin-Induced Ceramidase Signaling in Lipid and Glucose Homeostasis. Molecular Metabolism. 2017;6(3):267–275. https://doi.org/10.1016/j.molmet.2017.01.002
- Mantovani A., Lunardi G., Bonapace S., Dugo C., Altomari A., Molon G. et al. Association Between Increased Plasma Ceramides and Chronic Kidney Disease in Patients with and without Ischemic Heart Disease. Diabetes and Metabolism. 2021;47(1):101152. https://doi.org/10.1016/j.diabet.2020.03.003
- Summers S.A. Ceramides in Insulin Resistance and Lipotoxicity. Progress in Lipid Research. 2006;45(1):42–72. https://doi.org/10.1016/j.plipres.2005.11.002
- Yang J., Lin S.C., Chen G., He L., Hu Z., Chan L. et al. Adiponectin Promotes Monocyte-To-Fibroblast Transition in Renal Fibrosis. Journal of the American Society of Nephrology. 2013;24(10):1644–1659. https://doi.org/10.1681/ASN.2013030217
- Perri A., Vizza D., Lupinacci S., Toteda G., De Amicis F., Leone F. et al. Adiponectin Secreted by Tubular Renal Cells During LPS Exposure Worsens the Cellular Inflammatory Damage. Journal of Nephrology. 2016;29(2):185–194. https://doi.org/10.1007/s40620-015-0220-2
- Gwinnutt J.M., Wieczorek M., Balanescu A., Bischoff-Ferrari H.A., Boonen A., Cavalli G. et al. 2021 EULAR Recommendations Regarding Lifestyle Behaviours and Work Participation to Prevent Progression of Rheumatic and Musculoskeletal Diseases. Annals of the Rheumatic Diseases. 2023;82(1):48–56. https://doi.org/10.1136/annrheumdis-2021-222020
Дополнительные файлы